当院を利用される方へ
For those who use our clinic
診療方針
狭心症・心筋梗塞
安定労作性狭心症
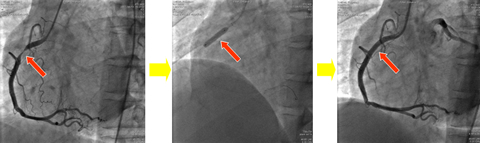
冠動脈の狭窄のために、労作時に心筋への血流不足を生じ、胸痛や心電図変化が出現する病気。胸痛などの症状を伴わない場合には無症候性心筋虚血という。治療は主にカテーテルによる冠動脈形成術で、1)バルーン、2)ステント、3)アテレクトミー、4)ロータブレーターなどによって冠動脈病変を開大する。当院では年間400~500症例に対する待期的冠動脈形成術を施行している。一旦開大された病変は半年ほどして再度狭小化することがあり、これを再狭窄現象 (その確率を再狭窄率)という。再狭窄率(冠動脈形成術の再施行率)はこれまで約19%であったが、2004年8月より再狭窄予防効果のある薬剤を付着させたステントである薬剤溶出性ステントが使用されるようになり再狭窄率は10%以下になりました。
不安定狭心症・急性心筋梗塞
不安定狭心症とは、労作性狭心症が新たに生じた場合、狭心症症状の出現頻度が増加したり・持続時間が長くなった場合、安静時に狭心症症状が出現した場合で、急性心筋梗塞へ移行する危険性の高い状態と考えられています。急性心筋梗塞は冠動脈の閉塞・高度狭窄のために心筋への血流が極度に不足して、心筋細胞 が死に至る状態である。このために心機能の低下(心不全)、心破裂、致死性不整脈による生命の危険を生じる。緊急心臓カテーテル検査によって診断し、一刻も早く1)冠動脈形成術、2)血栓吸引療法、3)血栓溶解療法などによる再潅流療法を必要とする。当院では年間約150症例の不安定狭心症・急性心筋梗塞 に対するカテーテル治療を施行している。
陳旧性心筋梗塞
急性心筋梗塞において一旦死に至った心筋細胞は回復しないため、心臓の機能低下が後遺症として残ることになる。機能低下が高度のものでは、労作時の呼吸困難など心不全症状が出現し、過剰な負荷をかけることによって心臓の機能はさらに低下していく可能性があるため、労作の制限が必要となる。致死性の不整脈が出現する危険性も大きくなる。また、一旦心筋梗塞を発症した場合には、原因病変である冠動脈プラークが他にも多く存在すると考えられ、再び心筋梗塞を発症する危険性は高い。治療は、再発予防、心機能維持・改善を目的とした薬物療法と生活改善が主である。
冠攣縮性狭心症
冠動脈の器質的な狭窄は存在しない(あるいは軽度である)が、冠動脈の痙攣(冠攣縮)によって一過性に冠動脈の狭小化や閉塞を来たし、心筋への血流が不足し、胸痛や心電図変化が出現する病気。治療は、冠攣縮を抑制するための薬物療法が主。診断のためには心臓カテーテル検査による、器質的冠動脈狭窄の有無を検索とアセチルコリン負荷テストによる冠攣縮の誘発試験が有用である。
冠動脈疾患の治療法について
冠動脈疾患の治療法には
- 薬物療法
- 経皮的冠動脈形成術
- 冠動脈バイパス手術
の3通りの方法があります。それぞれに長所と短所および適応となる病態があります。
日本および米国の循環器の学会により治療手段や検査の適応などについてガイドラインと呼ばれる指針があります。当科ではそういった指針を踏まえ心臓血管外科と合同で検討会を行いそれぞれの患者さんにもっとも適切な治療法を選択しております。
その上で患者さんには十分な説明を行い現在の医療でベストと考えられる医療を提供しております。
ここでは経皮的冠動脈形成術について説明します。
経皮的冠動脈形成術は年々医学の進歩に伴いその適応は広がっております。 主に対象は日常の生活での胸痛あるいは胸部の不快感で現れる『狭心症』や激しい胸の痛みを伴うことのある心臓の筋肉が壊死(腐り死んでしまう)してしまい命に関わる『急性心筋梗塞』であります。
経皮的冠動脈形成術とは、狭くなった冠動脈を拡げるために行う低侵襲的な治療法であり、経皮的冠動脈インターベンションとも呼ばれています。行う場合には下肢の大腿動脈または上肢の橈骨動脈や上腕動脈からカテーテルという細い管を挿入し、大動脈を通過して冠動脈の狭窄部まで進めて治療を行います。また、当院では一分一秒を争う緊急疾患に対しても救急来院後直ちに緊急冠動脈形成術が可能なように24時間体制をとっております。
経皮的冠動脈形成術について
それぞれの治療法の動画を掲載します。分かりやすいと思いますので参考にして下さい。
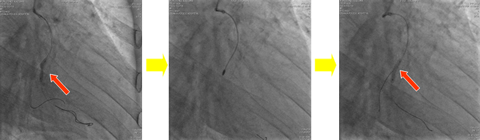
方向性冠動脈粥腫切除術
冠動脈の血管壁の一部分にだけ刃を当てて、特定の部分だけを削りとる治療法です。現在はあまり行われなくなってきています。
血管内視鏡について
当院では当院特有の装置である血管内視鏡を用いることで冠動脈の血管内を観察し、治療に役立たせることが可能となっています。冠動脈造影上は血管内はきれいであっても実は血管内に粥腫と言われるプラークが多量に認められることもあります。また急性冠症候群においては血管内の状態はプラーク及び血栓が多量に 認められる状態となっております。大半の方は見られたことはないと思われます。画像を何枚か提示していますのでどうぞご覧になって下さい。
血管内視鏡検査
当院循環器科では、心臓カテーテル検査の際に冠動脈の血管内視鏡検査を施行して血管内を直接観察することによって治療方針決定に役立てています。
我々の血管内視鏡は世界的にも解像度が高く精密な画像が得られ、研究面でも最先端を進んでいます。
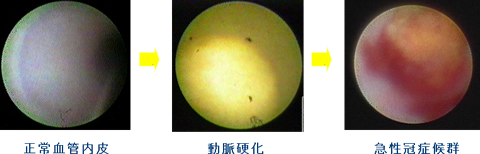
血管内視鏡画像として、正常冠動脈、動脈硬化の進行によって脂質が血管壁に蓄積して生じる黄色プラーク、さらに黄色プラークの破綻像、黄色プラークの破綻によって生じる血栓像を示します。
正常な血管壁は白色ですが、コレステロールなどの脂質が血管壁にたまってくると黄色くなってきます。これを黄色プラークといいますが、黄色プラークが破れると血栓が形成されます。
血栓によって血管内腔が閉塞すると急性心筋梗塞になり、完全には閉塞せずにつまりかけの状態となれば不安定狭心症になります。
急性心筋梗塞と不安定狭心症をあわせて急性冠症候群と呼びます。
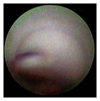


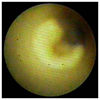
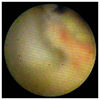
我々が施行した血管内視鏡検査によって得られた新しい情報をここで詳しく解説します。
冠動脈造影の限界と血管内視鏡検査の有用性
冠動脈造影から冠動脈の狭窄度を測定したり、冠動脈解離や血栓の存在をある程度診断することができます。
しかし、血栓の検出においては、冠動脈造影検査の感度は低く、血管内視鏡検査が非常に有用です。
急性心筋梗塞に対する冠動脈形成術後に造影上良好な結果が得られても、血管内視鏡で観察すると多量の血栓を認めることがあります。
また、黄色プラークの存在を冠動脈造影から診断することは不可能であり、急性冠症候群の責任病変である黄色プラークを診断するために血管内視鏡が有用です。
急性冠症候群の診断における血管内視鏡検査の有用性
冠動脈疾患のなかで、血管内腔が狭小化して血流が制限されることによって生じる安定型労作性狭心症の診断においては冠動脈造影は非常に有用です。しかし、プラークが破綻して血栓が形成されることによって生じる急性冠症候群の診断にとって冠動脈造影だけでは不十分です。
なぜならば、急性冠症候群の責任病変の狭窄あるいは閉塞は、プラークの破綻による内容物の内腔への突出が原因となって突然生じることが多く、血栓によって狭窄度が大きく左右されます。
そのために、発症前の病変を冠動脈造影によって診断することは不可能であり、発症後においても血栓の消退によって狭窄度が著しく減弱して責任病変の同定が困難な場合があります。
このような急性冠症候群の責任病変は、血管内視鏡を用いれば、白色優位の血栓を伴った表面不整な黄色プラークとして診断できます。
黄色プラークが破綻して血栓が形成されても、必ずしも急性冠症候群を発症するわけではありません。
プラークの破綻に伴って血栓が形成された結果1)冠動脈が完全に閉塞されれば急性心筋梗塞を、2)亜閉塞に終われば不安定狭心症を発症し、3)高度狭窄に 至らなければ無症候性に経過して血栓の器質化に伴って狭窄が進行します。
しかし、急性冠症候群の責任病変となり得る黄色プラークは、血管内視鏡を用いることによって容易に検出できます。
破綻したプラークによって急性冠症候群を発症するか否かは、プラーク内容物の血栓源性、プラーク破綻の程度、血液学的易凝固性、冠動脈狭窄度などさまざまな要因によって決定されるため、容易には予測できませんが、黄色プラークの易破綻性を色調などの血管内視鏡所見から評価しようとする試みも進められています。
急性心筋梗塞および不安定狭 心症の血管内視鏡像
急性心筋梗塞の責任病変を再潅流療法前に血管内視鏡で観察すると、赤色血栓が冠動脈を閉塞している像がみられます。
しかし、血栓溶解療法によって再潅流させた直後に観察すると、破綻した表面不整な黄色プラークとその上に付着する多量の白色血栓がみられ、白色血栓は溶解 断片化して末梢へ流れていきます。バルーンによる冠動脈形成術によって再潅流させた直後に観察しても、やはり黄色プラークと白色優位の血栓像を認めます が、血栓溶解療法の場合に比べて赤色血栓が残存している傾向が大きいです。 この観察結果より次のような過程が推測されます。
まず、黄色プラークが破綻すると血小板が付着・凝集し、さらにフィブリンネットの形成によって白色血栓の形成が始まります。
白色血栓によって血管内腔が狭小化して血流のうっ滞が生じると、赤血球がフィブリンネットに捕らえられるようになり、徐々に赤色の比率の大きい混合血栓が 形成されるようになると考えられます。
すなわち、プラークの破綻後に生じる血小板の付着が急性冠症候群の発症に重要な働きをしていると考えられます。
このことは、急性冠症候群の治療法として抗凝固療法よりも抗血小板療法が有効であるという事実と一致します。
不安定狭心症の血管内視鏡像は、再潅流後の急性心筋梗塞の像と同様で、破綻した表面不整な黄色プラークと白色優位の血栓がみられます。
ただし、冠攣縮性狭心症による不安定狭心症の場合には一般に責任病変に黄色プラークを認めません。
そのため、臨床症状より不安定狭心症を疑って冠動脈造影検査を施行しても軽度~中等度の冠動脈狭窄しか認めない場合に、血管内視鏡検査をすることによって 急性冠症候群か否かを診断することができます。
黄色プラークの形成から見た動脈硬化の進行
血管内視鏡所見をどう評価するかについてはまだまだ試行段階ですが、黄色プラークの色調をグレード0(白色)、1(淡黄色)、2(黄色)、3(濃黄色) の4段階に分類し、主要冠動脈3枝それぞれについて1枝あたりの黄色プラークの個数やプラークの最高グレードあるいはグレードの総和を求めることによって、黄色プラークの形成過程から見た動脈硬化の進行度を評価できると考えられます。
この方法によって動脈硬化の進行度を評価すると、高脂血症のある人では高脂血症のない人に比して動脈硬化が進行していること、心筋梗塞の既往がある人ではない人に比して動脈硬化が進行していることなどがわかります。
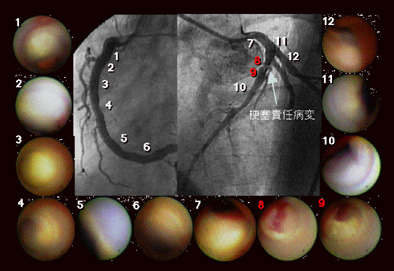
さらに、心筋梗塞を発症した人では、梗塞責任血管と非梗塞責任血管で動脈硬化の進行度に差がないことが示されており、動脈硬化が冠動脈主要3枝において均等に進行することが明らかとなっています。
すなわち、一旦心筋梗塞を発症した人では、近い将来に再度心筋梗塞を発症する危険性が高いと考えられ、梗塞責任病変に対する治療のみならず危険因子に対す る治療など全身的再発予防対策が必要と考えられます。
図は心筋梗塞を発症した人の冠動脈内の黄色プラークの分布を示していますが、今回の梗塞責任病変以外にも多数の黄色プラークが冠動脈全体に広く分布して います。
心不全
高血圧性心疾患
血圧が高い(高血圧)とは血管の圧力が高い状態にあることを意味します。高血圧の状態では、血管の圧力が高いために、血管に血液を送り出す心臓の負担は大きくなります。この状態が長期間続くと、送り出す心臓の筋肉が発達し筋肉隆々の状態になります。筋肉隆々というと力強いイメージですが、筋肉がつき過ぎてしまうと、心臓が硬くなりすぎて広がりにくくなってしまい、血液を送り出す効率が悪くなってしまいます。このように高血圧が原因で心臓に障害が起こっている状態を高血圧性心疾患と言います。治療としては、まず高血圧を治すことが重要となります。禁酒、禁煙、暴飲暴食の禁止、塩分制限食などの日ごろの注意が必要です。
心筋炎

心筋炎は心臓の筋肉に感染(原因としてウイルスが多い)・炎症がおこり、筋肉が壊れて心臓の働きが弱くなる病気です。この病気は筋肉が軽い風邪を引いたような、時間とともに自然に治る軽症から、心臓が動かなくなり人工心肺を必要としたり、死に至る重症なものまで様々な病態を生じます。多くの場合は発熱、 咳、全身倦怠感等の風邪のような症状や吐き気、嘔吐、腹痛、下痢などの消化器症状に続き、動悸、胸痛、息切れ等の症状がでます。重症では心臓の血液を全身に送る働きが弱まったり、心臓が動かなくなったり、心臓が突然痙攣のように震えだす(不整脈)ことも生じます。必ずしもこれらの症状が全部あるわけではなく、症状の程度もほとんど無症状の場合もあり軽い風邪と見過ごされやすい注意が必要な病気です。早めに心臓の専門家の診察を受ける事が重要となります。
特発性心筋症

心筋症とはなんでしょう?それは、心臓の筋肉自体の病気のことです。心筋症の原因はいくつかあります(例えば後述する心筋梗塞の後遺症や薬物など)。その中で原因不明のものを特発性心筋症といいます。いくつかの種類がありますが、代表的なものをあげます。
拡張型心筋症
心臓が大きくなってしまい,心臓の動きも悪くなる病気です。症状の程度や重症度は患者さんによって様々です。最初は無症状のことが多く,次第に体に十分な 血を送ることが出来なくなるのに伴い,体がすぐに疲れたり,体が浮腫んだり,息がしんどくなるなど,心不全の症状を来たします。また,致命的な不整脈が出現することもあります。
肥大型心筋症
心臓の筋肉が不均等に分厚くなってしまい,しなやかに広がることが出来なくなってしまう病気です。無症状のことも多いですが,すぐに体が疲れたり,胸痛を 感じたりすることもあります。また,不整脈を起こして失神したり,突然死したりすることがあります。中には,経過中に上記の拡張型心筋症のように心臓が大きくなり,心臓の収縮力も落ちてしまい,重症の心不全になることもあります。
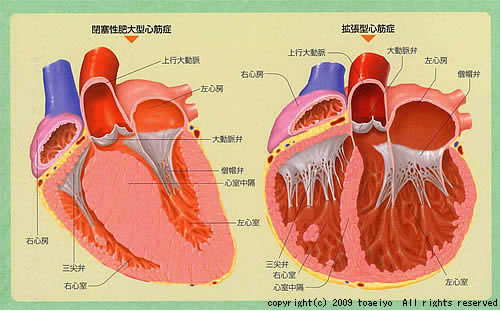
弁膜症
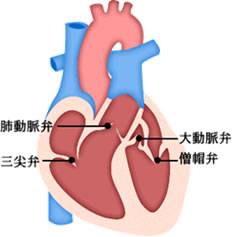
心臓の中には、逆流を防ぐために4つの弁が存在します。左心房と左心室を結ぶ弁を僧房弁、左心室と大動脈を結ぶ弁を大動脈弁、右心房と右心室を結ぶ 弁を三尖弁、右心室と肺動脈を結ぶ弁を肺動脈弁といいます。 それらの弁が障害される病気が弁膜症です。
逆流症
逆流症には弁が変性してきちんと閉じなくなったために正常の血流の逆方向に血液が戻ってきてしまう現象です。
狭窄症
狭窄症は弁膜が厚くなったり,堅くなったりしてしなやかな動きができなくなり,こわばって血流を妨げるようになる現象です。
また狭窄と逆流が同時におこることもあります。弁膜症による心臓への負担が強ければ、心不全の原因となります。
弁膜症の程度、心臓への負担の程度を評価するのには聴診、胸部レントゲン、心エコー検査を用います。
特に心エコー検査は弁膜症を評価するのに非常に重要な検査です。
弁膜症が軽度であれば経過観察で十分です。しかしながら重度となると治療が必要であり、心負荷を軽減する目的に利尿剤などが使用されます。しかしこれは対症療法であり、根治療法としては、手術など侵襲的な方法が必要になります。
心不全の治療・心不全教室
心不全とは
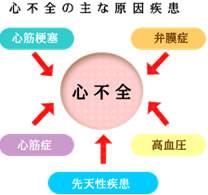
心不全とは、何らかの理由(心筋梗塞、弁膜症、高血圧など)で心臓に障害が起こり、それにより全身の酸素需要を満たすだけの血液を拍出できない状態であり ます。
これは病気そのものではなく、病気により生ずる症候群を意味します。 心不全には左心不全と右心不全があり、左心不全は肺うっ血による呼吸困難感を、右心不全は浮腫(むくみ)、嘔吐および全身倦怠感を主に示します
心不全の治療
内服薬による治療を行います。致死的な不整脈がでる場合には埋込み型除細動器を植込むこともあります。また、内服薬では十分に治療できないこともあり、特殊なペースメーカーを使用したり、人工心臓や心臓移植が必要になることもあります。
心不全患者さんのためのプログラム -心不全教室 –

心臓はからだのすみずみに血液を送り出している大切な臓器ですが、いろいろな病気が原因で心臓の力が弱くなると、からだが必要な量の血液を送り出す事が難しくなります。このような状態が心不全患者さんのからだの状態である『心不全』です。心不全をそのままにしていると、悪化する一方です。悪化を防ぎながら、少しでも心臓の力を回復させるためには、薬などの治療とともに、患者さんご自身の日常生活管理がとても大事です。
当院では心不全患者さんの日常生活管理のお役に立てるよう、心不全患者さんに対する診療プログラムを行っております。そのひとつが、心不全について学ぶ講義と定期的な医療面談によるサポートです。
当院では毎月1回最終土曜日に患者さんとご家族の方を対象に『心不全教室』の講義を実施しております。スライドや動画を使って心臓の働きから、どのようにして心不全の状態になるか、具体的にどのようなことに気をつけて日常生活をおくる事が大切かといったことが中心となります。医師からは病気について、看護師からは日常の気を配ることについて、薬剤師からはお薬について、栄養士からは塩分を控えた食事についてといったようにチームでの講義形式となっております。完全予約制で人数は1回あたり10名程度としており、質疑応答の時間もあります ので普段の診療時間ではゆっくり聞けない質問等もお持ちよりください。
講義受講後は医療面談サポートにはいります。医師による定期診察受診とは別に専任看護師による生活の確認、疑問の解決、その他の相談のための時間になります。1回あたり15-20分の時間を目安としております。 参加御希望の方はお気軽に当院循環器センターまでお問い合わせください。皆様の参加をお待ちしております。
発作性頻拍症
頻拍とは1分間の脈拍数が100以上となっている状態で、運動したり、興奮したりしているときに100以上となるのは正常です。「発作性頻拍症」とは突然、不自然に脈拍数が速くなる不整脈の一種で、その原因が心室にあれば発作性心室頻拍、上流の心房にあれば、発作性上室性頻拍と一般に呼ばれます。症状を伴っていることがほとんどで、中には命に関わることもあるので、正確に診断し、何らかの治療・対策を講じる必要があります。薬の治療のほか、カテーテルによる「経皮的カテーテル心筋焼灼術」や「植え込み型除細動器」を適切にくみ合わせて治療を行っています。
心房粗動・心房細動
心房粗動は1つの異常な電気的興奮が心房内を大きく旋回するもので、多くの場合右心房内を回っています。繰り返し起こっているものや心臓の働きを障害している場合には、経皮的カテーテル心筋焼灼術の良い適応となります。
心房細動は最も頻繁に見られる不整脈で心房が痙攣したようになり、全く乱れた脈となります。心房細動には大きな2つの問題点があります。1つは心房の中に血栓という「血のかたまり」ができやすいことで、脳梗塞の主要な原因一つとなっています。これに対してはワーファリンという血液凝固能を押さえる薬を使って血栓の予防を行います。適切な量のワーファリンが内服できていれば、脳梗塞が約3分の1に減らすことができます。2つ目の問題は脈の乱れに関するもので、これを非常に不快に感じることがある場合や、適切な量の血液が心臓から拍出されないために心不全となったり失神を起こしたりすることがあります。生活の改善、薬物治療、カテーテル治療、ペースメーカなどの機械的治療を適切に組み合わせる必要がある最も知識と経験を必要とする不整脈の一つです。
徐脈性不整脈
心臓の中には微小な電気が流れており、それが心臓を収縮するタイミングを決めています。電気の流れる電線にあたる部分に障害がある場合、心臓が収縮する回数(通常1分間に60-80回程度心臓は収縮して血液を送り出しています)が少なくなってしまいます。大きくわけて洞結節(電気の流れの起点となる箇所)と房室結節(心房と心室の継ぎ目となる箇所)の異常があり、それぞれ洞機能不全症候群、房室ブロックといいます。脈拍数が極端に少なくなると、脳への血流が減ってしまうために、めまい・ふらつきが出現し、ひどい場合には意識消失してしまいます。このような場合、薬物療法では効果が限定的であるため、治療にペースメーカが必要不可欠です。ペースメーカは臨床応用されてから60年経過しており、最も確立した人工臓器の一つでありますが、現在当院においては2種類のペースメーカを選択することが可能で、疾患や患者さんの状態に応じて使い分けております。
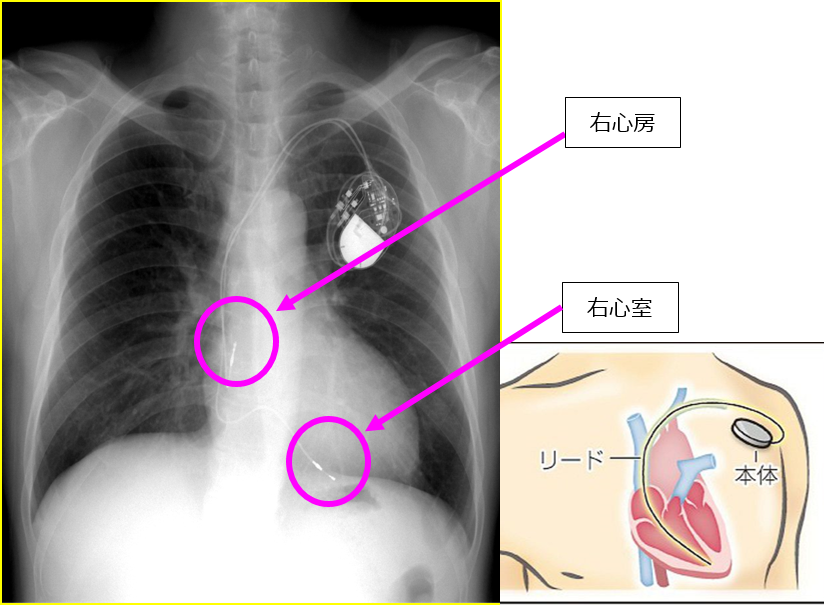
(経静脈)ペースメーカ(リード付き)
ペースメーカの電池本体と長細い電極(リード)から構成されています。通常、本体を左右どちらかの鎖骨の下側の皮膚の下に植え込み、リードは鎖骨の近くの太い血管から心臓に挿入し、先端部を心臓に固定します。本体から電気信号がでると、リードを介して心臓に電気が伝わるしくみとなっています。電池の寿命は7-8年程度で、ペースメーカの電池消耗が生じると、電池本体を交換する必要があります。また、リード線の不具合や断線が生じた場合は、さらにリードを追加する、もしくはリードの植え込み年数が短ければ撤去して、再挿入を行います。

(画像提供:Medtronic社より)
(画像提供:Medtronic社より)
リードレスペースメーカ(リードなし)
鼠蹊部からカテーテルを用いて右心室に留置します。リードレスペースメーカにはリード線は存在せず、デバイスと一体化しています。重さ1.75ℊ、1㏄まで小型軽量化されています。電池寿命は最長で12年(通常7-8年程度)、MRI撮像も条件付きで可能です。
従来のペースメーカと違い、皮膚切開を必要としないため、感染のリスクが軽減するといわれています。電池寿命が減った際は、リードレスペースメーカは被膜に覆われているため、新たにもう1つ挿入する必要があります(現在のシステムでは最大3つまでは留置可能であるといわれております)。
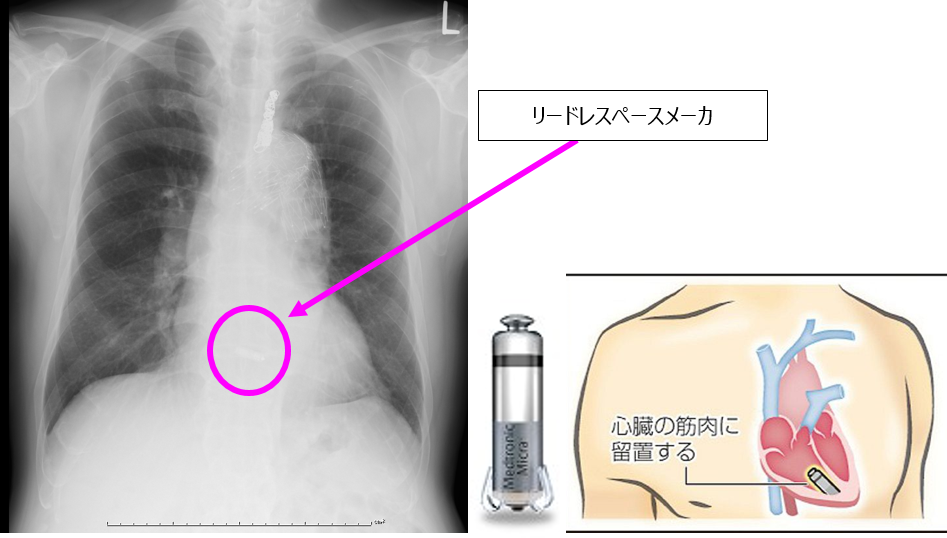
(画像提供:Medtronic社より)
ただし、リードレスペースメーカは、ペースメーカとしての機能が通常のペースメーカと比べて少ないため、心房細動症例、高齢、認知機能やADLが低下している場合、鎖骨下にリード線を留置しづらい透析患者さんなどを対象に使用しています。本邦では2017年より使用可能となりましたが、当院はすでに100人以上の患者さんにリードレスペースメーカの植え込みを行っております(2021年8月現在)。

ペースメーカ外来(専門外来)について
ペースメーカは留置したらそれで終わりではありません。ペースメーカの傷口に問題はないのか、デバイスが適切に作動しているか、留置したリード線がいたんでいないか、ペースメーカの電池寿命が保たれているかを年1-2回程度の割合でチェックいたします。ペースメーカ外来は火曜日午後、金曜日午後に設けております。
また、機種によっては、以下に示す遠隔モニタリングシステム(図)を用いて自宅でもペースメーカをチェックすることが可能で、以前と比べ何らかのペースメーカに不具合が生じた際に早期に発見することが可能となっています。(ただし、患者さん自身の体の不調などはわかりません。)
また、ペースメーカの機種によっては、リコールが生じ、必要に応じて早期に電池交換を行う必要があることもご留意ください。

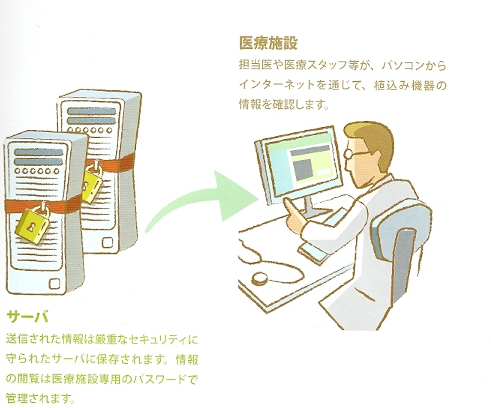
(画像提供:Medtronic社より)
エキシマレーザーを用いたリード抜去術
徐脈性不整脈(洞不全症候群・房室ブロック)に対するペースメーカは安全かつ確実な治療法としてすでに確立しております。致死性不整脈に対する突然死予防に植込型除細動器(ICD)の植込みも広く普及し、また同期不全のある心不全に対しての心臓再同期療法(CRT)やICDとCRT両者の機能を兼ね備えたCRT-D植込みも増加傾向にあります。しかしながら、デバイス治療の発展と普及に伴い、デバイス感染の頻度も増加傾向にあります。その要因の一つとして高齢化に伴い、創部が菲薄化(ひはくか)してしまう現状もあるかもしれません。
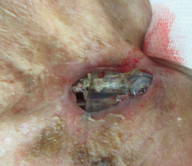
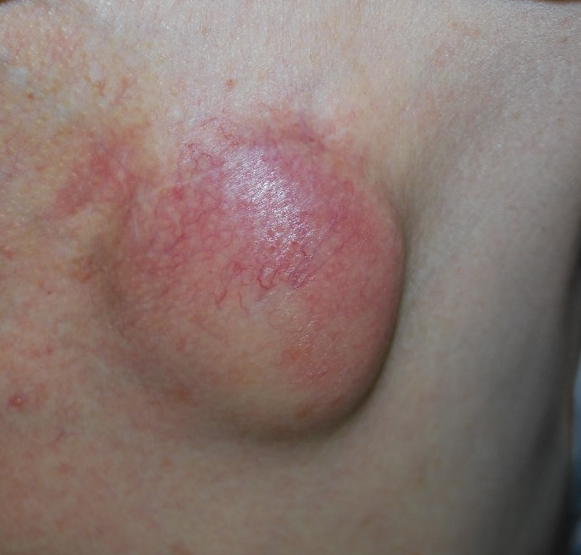
日本循環器学会ガイドライン(不整脈非薬物治療ガイドライン2018年改訂版)において、デバイス感染に対する治療は、リード感染、菌血症のみならず、創部感染であってもデバイス全システム抜去(デバイス本体、リード)が「クラスⅠ適応」に推奨されています。

しかしながら、長期間心腔内もしくは血管内に留置されたリードは、血管壁やリード間どうしで癒着し単純な牽引操作では抜去困難となります。過度の牽引により血管損傷や心突孔といった死に直結する重篤な合併症と引き起こす危険もあります。単純牽引でのリード抜去が困難な場合、以前は開心術を必要とすることもありましたが、現在では開心術を必要としないエキシマレーザーシステムを用いた治療が保険償還され、2020年より当院においても導入いたしました。石灰化病変に対しては、パワードーシースやメカニカルシースを併用する場合や、難渋例にはスネアを用いることもあります。また、現在ではデバイス感染症例のみならず、リード断線症例においても、遺残リードを残さず断線したリードを抜去し新たにリードを追加することが可能となりました。
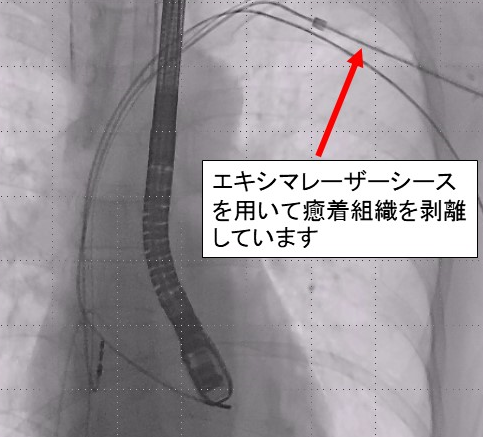
医療関係者の方へ
〈リード抜去法に関する紹介に関して〉
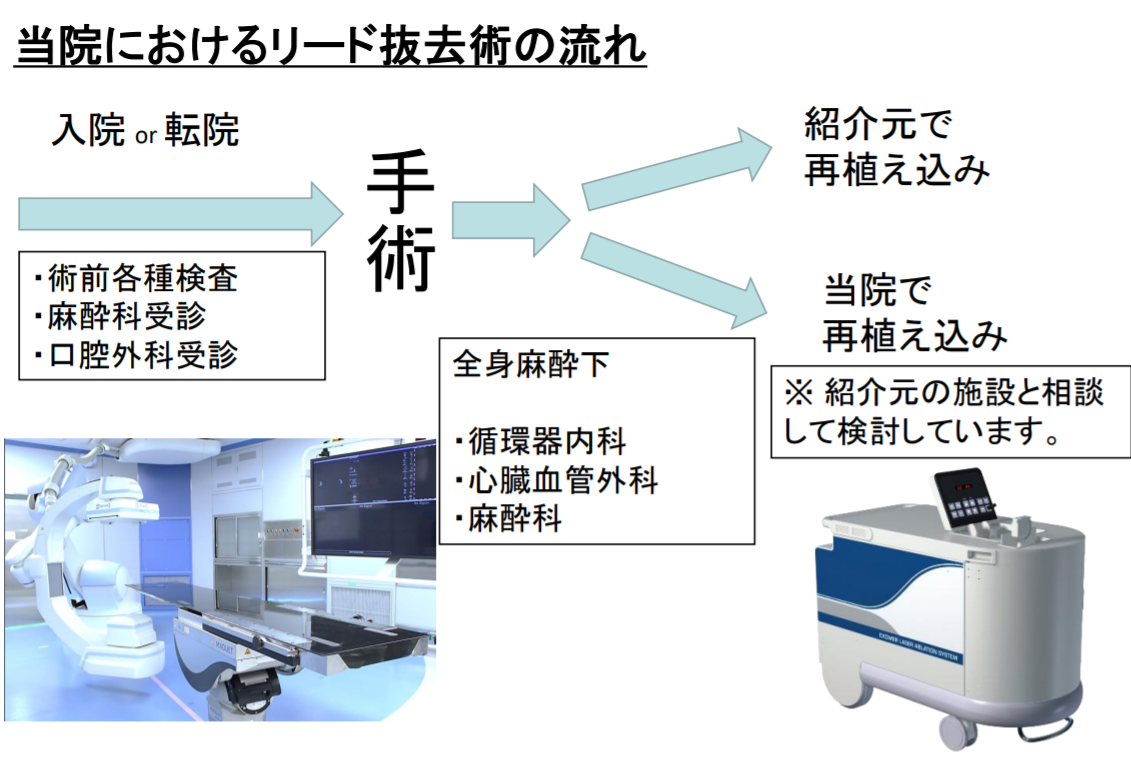
当院において、リード抜去法に関しては原則全身麻酔下ハイブリッド手術室にて施行しております。そのため患者さんまたそのご家族に対して、術前に麻酔科・口腔外科受診するようご説明しています。
全身麻酔のリスク評価のため、通常の心電図、胸部レントゲン、採血の検査に加えて、
- 心機能評価(心臓超音波検査)
- 冠動脈評価(冠動脈造影もしくは心臓CT、以前の検査で代用できるものがあればそれでも可)
- 頭部~鼠径部の単純CT検査
- 呼吸機能(スパイロ)検査
速やかにリード抜去術を行うため、当科に入院もしくは転院までに可能であれば紹介元の施設で施行していただきたく思います。
また、リード抜去術後に関する再植込みに関しては、紹介元の希望にできるだけ沿う形で対応しております。リード抜去術適応の可否に悩む症例に関してもお気軽にご相談ください。
リード抜去術に関する問い合わせ
担当:南口 仁 / 樋口 義治
TEL:06-6771-6051(代表) FAX:06-6775-2838(代表)
心室頻拍
弁膜症・心筋症・心筋梗塞など外見上分かる心臓の異常を伴っていない心室頻拍を「特発性心室頻拍」と呼びます。これは90%程度の確率で経皮的カテーテル心筋焼灼術によって根治を得ることができます。そのため薬の治療を試みる前に、経皮的カテーテル心筋焼灼術を行うこともしばしばあります。一方、弁膜症・心筋症・心筋梗塞などに伴う心室頻拍で、血圧が下がったり、脈拍数が非常に速いものや心臓のポンプ機能が著しく悪い場合などには、心臓突然死の可能性があるため、植え込み型除細動器を植え込んだほうが安全といえます。
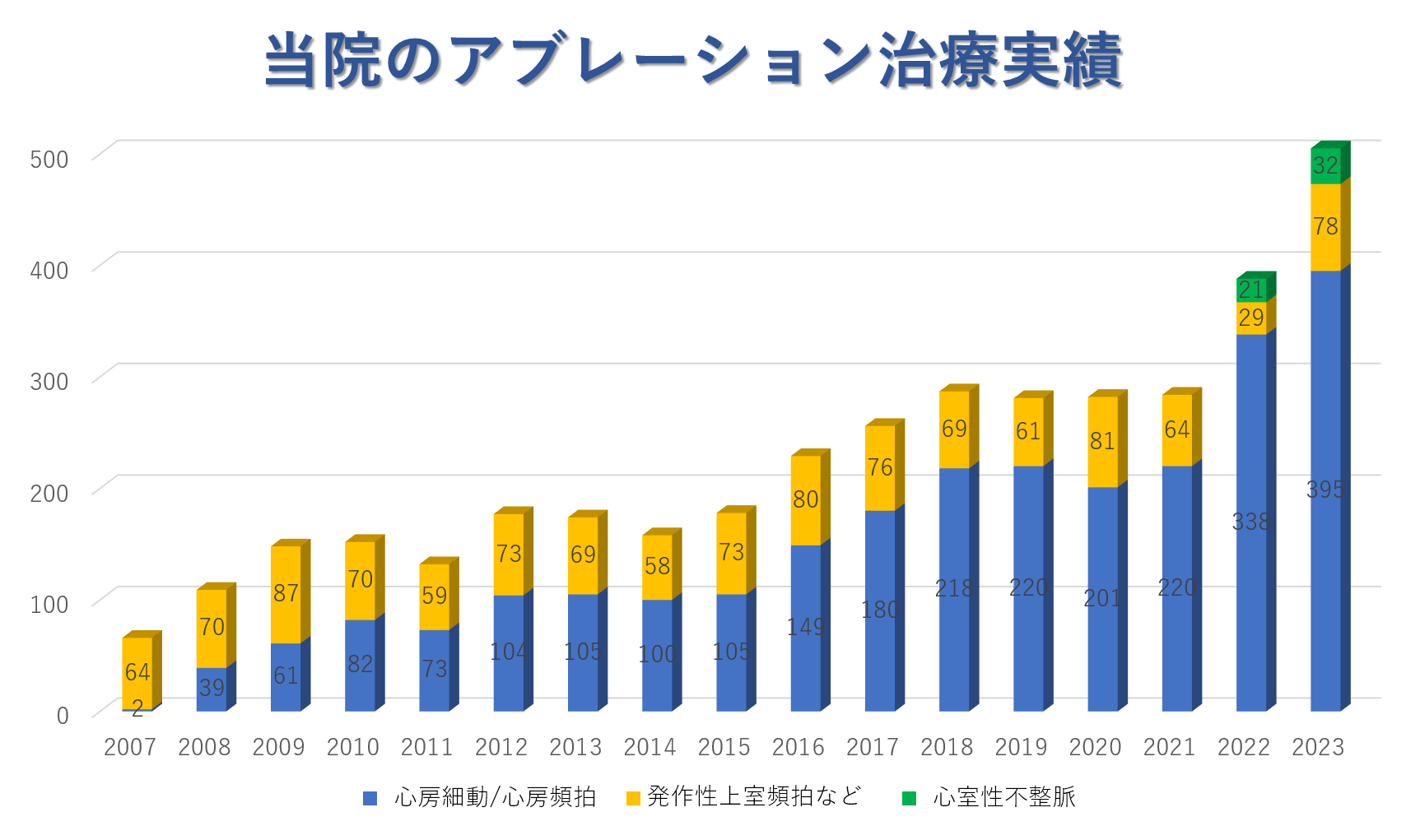
心房細動(AF)に対するアブレーション治療
発作性心房細動、持続性心房細動の患者様に対してリズムコントロール目的に肺静脈隔離術を施行しています。発作性心房細動に対しては基本的にはクライオバルーンアブレーション(冷凍アブレーション)による肺静脈隔離術を施行しています。それ以外の症例では高周波カテーテルによる心筋焼灼術を施行しております。当院での治療成績ですが、発作性心房細動では88%で抗不整脈薬投与なしに洞調律を維持できております。持続性心房細動では78%が抗不整脈薬投与なしで、抗不整脈薬併用も含めれば85%で洞調律を維持できています。
心房細動以外の不整脈(発作性上室性頻拍、心室期外収縮など)でも積極的にアブレーション治療を行っております。
動悸でお困りの患者様がいらっしゃいましたら診断から治療までトータルケアさせていただきます。
クライオバルーンアブレーション
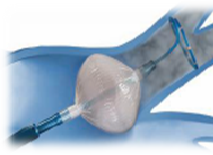
バルーンを肺静脈に閉塞させ、-60℃で冷却することで心筋を冷凍壊死させ肺静脈から左心房への伝導を遮断します。所要時間は2時間弱です。
高周波カテーテルアブレーション
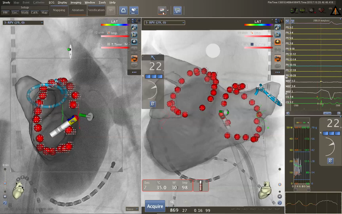
カテーテル先端から高周波を流すことにより熱を発生させ、心筋を焼灼します。3次元マッピングシステムを使用することにより手技中の被爆を軽減し、さらにカテーテル先端の心筋への接触状況も感知でき、安全に治療を行えます。
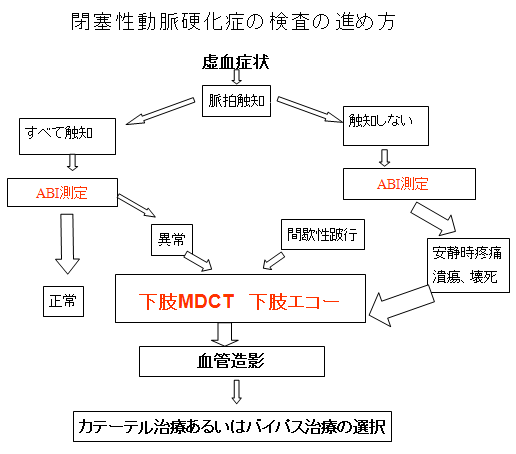
下肢閉塞性動脈硬化症について
動脈硬化とは、血管にコレステロールなどがたまり、狭窄(きょうさく)(血管が狭くなる)や閉塞(へいそく)(血管が詰まる)が起こる状態をいいます。動脈硬化は糖尿病や高血圧、高脂血症(こうしけっしょう)といったいわゆる生活習慣病があると、さらに起こりやすくなります。
動脈硬化が起こると、その血管の先の臓器に障害が起こります。例えば、心臓に栄養や酸素を送る血管である冠動脈(かんどうみゃく)に動脈硬化が起これば 「狭心症(きょうしんしょう)」や「心筋梗塞(しんきんこうそく)」、脳に栄養や酸素を送る血管である頸動脈(けいどうみゃく)や脳動脈に動脈硬化が起これば「脳梗塞(のうこうそく)」、足先に栄養や酸素を送る血管に動脈硬化が起これば「閉塞性(へいそくせい)動脈(どうみゃく)硬化症(こうかしょう)」 といった病気の原因となります。
閉塞性動脈硬化症(へいそくせいどうみゃくこうかしょう)は、手や足の血管の動脈硬化により、狭窄や閉塞を起こして、血液の流れが悪くなり、手先や足先へ栄養や酸素を十分に送り届けることができなくなる病気で、手足にさまざまな障害が現れま す。

こんな症状にご用心!
閉塞性動脈硬化症かもしれません。
このような症状などは必ず医師に伝えましょう!
- 歩行中にふくらはぎの痛み、お尻のあたりに痛みを感じる。
- 痛みは安静にすると改善する。
- 下肢に冷感がある。
- じっとしていても足に痛みを感じる。
特に以下の病気で通院している方は注意が必要です。
次に当てはまる場合には、必ず医師に伝えましょう!
次の病気にかかったことがある。または現在治療中である。
- 糖尿病
- 高血圧
- 高脂血症(コレステロール値が高い、中性脂肪が高いなど)
- 肥満
- 虚血性心疾患(きょけつせいしんしっかん)(狭心症、心筋梗塞など)
- 脳血管疾患(のうけっかんしっかん)(脳梗塞など)
次の生活習慣がある。
- 喫煙
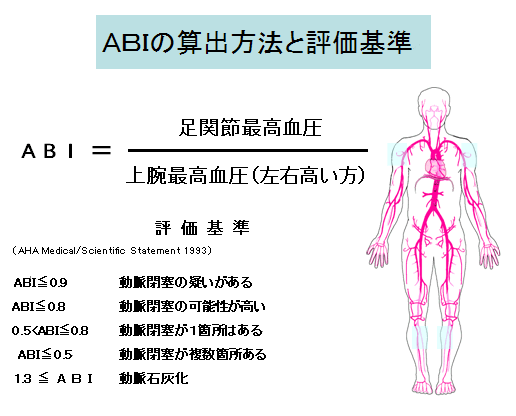
MDCT カテーテルをせずに狭窄部位を診断


閉塞性動脈硬化症の治療
閉塞性動脈硬化症の運動療法とは、主に「歩く」ことです。太い血管が狭窄や閉塞を起こすと血液の流れが悪くなり、歩行時に筋肉(ふくらはぎが多い)が痛くなるので歩行に支障を来します。しかし、無理のない距離を「歩く」ことで周囲の細い血管(側副血行路(そくふくけっこうろ)というバイパスとなる血管)が発達し、血液の流れが改善するので、長い距離を歩くことができるようになります。
運動療法には、医療機関で行う監視下運動療法(かんしかうんどうりょうほう)と、医師の指導のもとに自宅で行う在宅運動療法(ざいたくうんどうりょうほう)があります。監視下運動療法を行った患者さんの場合、1ヵ月で歩行距離は約2倍、3ヵ月では約3倍に増加することがあります。その後も在宅運動療法を続けることにより、治療効果を維持し、場合によってはさらに増加させることも期待できます。

運動のポイント
・1回30分程度、1日2回で毎日行うのが理想的です。
・最低でも1日30分、週3回は行うように心掛けましょう。
・寒い日は屋外で行わず、屋内で行いましょう
薬物療法の効果
血管拡張作用、微小循環改善作用
抗血小板作用 病変が進行したり、血栓で詰まることの予防
運動療法との併用で、歩行距離の延長
入院を要する治療
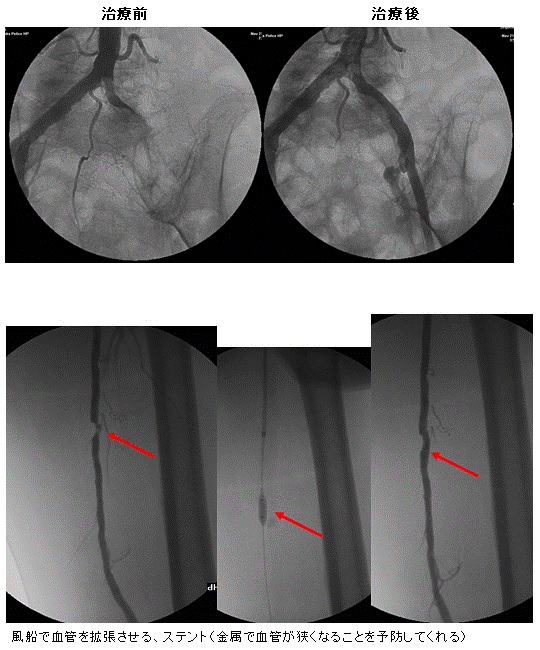
カテーテル治療
バイパス手術 人工血管を使い血流を改善させる
大阪警察病院 循環器センターでは 閉塞性動脈硬化症に対して、積極的に予防、治療を行なっております。
閉塞性動脈硬化症のご相談、外来受診お待ちしております。
大動脈疾患
大動脈瘤
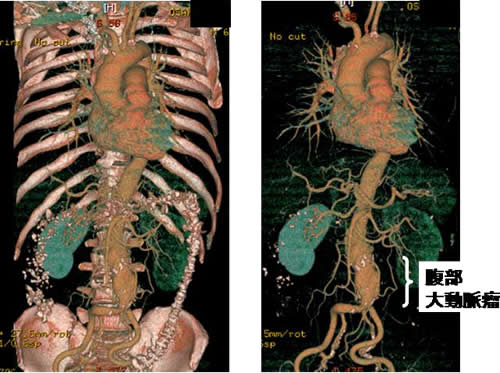
大動脈瘤は多くの場合無症状で、胸部大動脈瘤の場合は声がかれる症状で気づくことがありますが、胸のレントゲンで発見されることが多いものです。腹部大動脈瘤の場合はおなかで拍動、しこりを触れることで受診されることが多いです。その他、胸部大動脈瘤では食道圧迫による嚥下障害、気管や気管支、肺の圧迫による咳や血痰、呼吸困難等、腹部大動脈瘤では消化管の圧迫による腹部不快感や腹痛、嘔吐などがみられます。胸部や胸腹部大動脈瘤は50~60歳に多く、腹 部大動脈瘤は60~70歳に多いとされ、いずれも男性に多いのが特徴です。胸部大動脈瘤は6cm、腹部大動脈瘤は5cmが致死的な破裂の危険が高まり、手術適応と考えられています。図1のようにCTで体全体の動脈を映し出すことが可能です。図1は腹部大動脈瘤約5cmの例です。
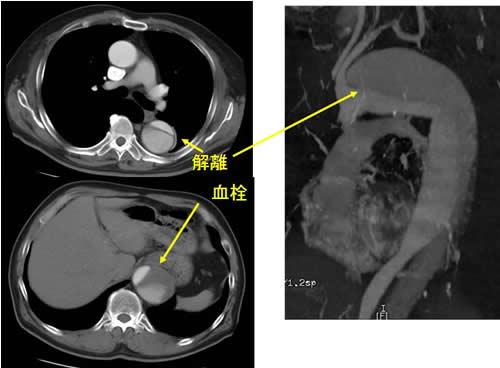
解離性大動脈瘤
解離性大動脈瘤は動脈が中膜のところで二層に剥離して、2腔となった状態をいいます。
隔壁によって、本来の動脈腔と動脈壁内に新しくできた腔の2腔が作られ、良腔は交通しています。
解離の原因は不明ですが、動脈の脆弱性や高血圧などの背景因子などの関連が言われています。
発症時は、胸痛や背部痛などの症状があることが多く、その際に心電図や胸部レントゲン写真、CT、経食道エコーなどを使用して診断されます。
治療の原則は、急性期破裂や心タンポナーデ、臓器障害の予防が大切で、そのためには緊急外科的治療が必要なことがあります。
感染性心内膜炎
感染性心内膜炎は血液を通じて心臓の弁に細菌が付着し、炎症性の変化をすることにより様々な症状を来たす病気です。
先天性二尖弁を含む先天性心疾患、器質的弁変性を基盤に菌血症から発症する場合が多いのですが、障害のない弁に炎症を来たす場合も少なくありません。菌血症を起こす原因としては慢性的な歯科疾患、歯科手術が多く他に内視鏡的処置、泌尿器科的処置、中心静脈カテーテル留置状態などが挙げられます。ヒトでは感染後2週間から発熱、全身倦怠感、食指不振、体重減少などの臨床症状を来たし、未治療の場合発症から死亡までの平均で約1ヶ月から6ヶ月と言われております。
穿孔性の弁破壊を来たすことがあり、心臓弁機能不全による心不全を発症することがあります。破壊性の病変が心臓刺激伝導系まで障害すれば房室ブロック等の不整脈を来たすこともあります。
診断には主に血液培養での菌血症の証明、心エコーでの心臓弁に付着した菌塊が用いられます。
治療としては抗生剤の経静脈的大量投与が基本となりますが、細菌が付着し、破壊された弁の補修のため心臓外科的な手術が必要となる場合もあります。
合併症としては心不全、脳、脾、肺など全身の塞栓症,感染性脳動脈瘤が挙げられます。合併症としての心不全は予後不良で、手術治療が原則であり全身の感染のコントロールの前に必要となる場合もあります。
長引く発熱の後に倦怠感や呼吸苦、足の浮腫みなどが見られたり、心雑音が指摘されたりした場合には早期の専門医の受診をお勧めします。
各種検査
運動負荷試験および運動療法について
- 運動負荷検査
エルゴメータ:心電図、血圧を測定しながら坐位にて自転車をこぎ、心電図変化等より運動耐容能、心筋虚血を評価する検査です。外来での予約が必要です。
トレッドミル:心電図、血圧を測定しながら立位にてベルトコンベアー上で走り、心電図の変化等より運動耐容能、心筋虚血を評価する検査です。外来での予約が必要です。
心肺運動負荷試験:心電図、血圧を測定しながら呼気ガス分析を行い、運動耐容能、心筋虚血を評価する検査です。心臓リハビリを施行する際の基礎データとして使用されます。外来での予約が必要です。
心臓リハビリテーション(当院通院患者様のみ) :心筋梗塞後のquality of lifeの向上を目指し発症後6ヶ月まで通院にて行う監視型リハビリ及び自宅での在宅リハビリの指導を行っています。
心臓超音波検査
- 心臓超音波検査とは?
心臓超音波検査(心エコー)とは、超音波を心臓に発信して、返ってくるエコー(反射波)を受信し、心臓の様子を画像に映し出して診断する検査です。超音波は、臓器や組織にあたると、歪が生じるので、心臓からエコーを受信して画像に映し出し、心臓の動きを観察します。X線撮影や核医学検査のように放射線による被曝の心配がありませんので、妊婦や乳幼児でも安心して受けることができます。
- 心臓超音波検査でわかること
この検査を行なう目的は二つあり、一つは心臓の解剖学的異常を診る形態的診断と、もう一つは心臓の働きを診る機能的診断です。特に、心臓は常に拍動していますが、その動いている状態をそのまま観察できる、とても心疾患の診断にはとても有用な検査です。
心室や心房の大きさや壁の厚さ、壁の動き、弁の形態や動きなどがわかります。カラードップラー法を併用すると、心臓の中の血液の流れを映し出すことができ、弁の異常や壁に穴があいているかどうかなどの異常を発見できます。さらに、血流速を測定することで、心臓の内圧を推定できます。
- 心臓超音波検査はどのような検査
一般的な心臓超音波検査(経胸壁心臓超音波検査)は、胸部を露出してベッドに仰向けになって寝ている状態で、プローブと呼ばれる超音波発信機を肋骨の隙間に沿うようにあてて行なわれます。プローブと皮膚の間には隙間が開かないように、ゼリー剤を塗ってピッタリと密着させます。プローブは超音波画像モニターにつながっており、その場で画像を見て診断します。同時に心電図もとりますので、前胸部や手首と足首に電極をとりつけます。検査にかかる時間は20~30分ほどです。
- 負荷エコー検査
負荷心エコー検査とは、運動や薬物などにより心臓に負荷を加えることで心臓の動きの変化をリアルタイムに評価する検査です。当院では主にドブタミンという強心薬を用いることにより、虚血心筋や、壁運動低下を有する領域の心筋の生存の検出などに用いており、経皮的冠動脈インターベンション(PCI)やバイパス手術の適応決定に有用です。
- 経食道エコー検査
経食道エコー検査とは上部消化管内視鏡(胃カメラ)のようなプローブを口から挿入し、食道および胃より心臓を観察する方法です。体の表面からでは十分に観察できない左心房、左心耳、僧帽弁、心房中隔、肺静脈、大動脈弁、大動脈などの評価に高い有用性が認められます。
- 心臓超音波検査が診断に大きく関与する疾患・病態
心不全 肺高血圧 心肥大 急性心筋梗塞 陳急性心筋梗塞
心臓弁膜症 拡張型心筋症 肥大型心筋症 先天性心臓病狭心症、無症候性心筋虚血(負荷エコー検査)
冬眠心筋、気絶心筋の検出(負荷エコー検査)
- 心臓超音波検査が時に有用になる疾患
急性肺塞栓 急性大動脈解離 胸部大動脈瘤
核医学検査(RI)について
心臓核医学(RI)とは心臓の画像診断の一つで、心臓の筋肉(心筋)の状態についての非常にくわしい情報を得ることができる検査法です。
特に心筋梗塞、狭心症といった病気について、3本ある心臓を栄養する冠動脈のどれが、どれくらい障害されているかなどについて予想することができます。
症状がないのに冠動脈が狭くなって心臓の筋肉に血液が十分届かないという早期の状態を発見することもできます。
また糖尿病をお持ちの方は心筋梗塞、狭心症といった病気の症状が出にくいことがよくあり、診断が遅れがちです。
このような場合についても心臓核医学では異常を発見し、対策を立てることができます。
当院では心臓核医学検査は原則として予約制ですが、急性心筋梗塞の疑いのある患者さん、不安定狭心症の患者さんについては、受診された当日に緊急で検査を行い、病気のごく早い段階での病状を心臓核医学によって評価することも可能です。
当科で行っている心臓核医学検査は下の通りです。
(1)201Tl (タリウム) 運動負荷心筋シンチグラフィー
動脈硬化によって冠動脈が狭くなってくると、まず、階段をのぼったときなど体を動かしたときに胸の痛みや圧迫感が出てきます。そのような運動と似た状態を検査中につくり出し、調べるのが運動負荷検査です。
検査ではエルゴメーターという自転車による運動を行っていただき、運動負荷時の心筋の状態と、その後約3時間後の安静時の心筋の状態を比較し、その際の症状、心電図の変化とあわせて心筋の血流の状態を比較、評価できます。
201 TI運動負荷シンチグラム

イが負荷像(運動or薬物)、ロが安静の時の遅延像
ハはwashoutの像(イとロの比較)
緑~青色は心筋血流が低下している
(2)201Tl (タリウム) 薬剤負荷心筋シンチグラフィー
薬剤負荷とは、例えば、腰や膝、足が思わしくないなど、エルゴメーターによる運動が難しい患者さんに、薬剤により一時的に運動負荷に似た状態を起こすことで心筋の血流評価をする検査です。
当科ではATPという薬を使っています。効果は一時的で長く続くことはありませんが、このお薬は喘息をお持ちの患者さんには使うことができません。
当科では(1)及び(2)について年間約1700例と非常に多くの方々に行っています。
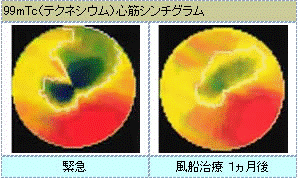
(3)201Tc (テクネシウム) 安静心筋シンチグラフィー
急に胸がしめつけられる感じがあり、何時間も続いた、何日も前から毎日胸の痛みが起こるようになってきた、ということで受診され、緊急入院になる場合があります。
この場合、急性心筋梗塞や不安定狭心症の可能性があり、場合によっては緊急に心臓の血管である冠動脈を心臓カテーテル検査で造影し、風船治療により閉塞した冠動脈を広げる必要がある場合があります。
その際に心筋の血流の状態、やられた筋肉が風船治療(PTCA)でどれだけ助かるのか、緊急に行う201Tc (テクネシウム) 安静心筋シンチグラフィーで詳しく評価することができます。
実施できる施設はごく限られており、当科では1997年9月より緊急201Tc (テクネシウム) 安静心筋シンチグラフィーを行っています。
(4)その他
そのほか心筋交感神経の機能をみる123I-MIBGシンチグラフィーや脂肪酸代謝の程度を評価する123I-BMIPPシンチグラフィーについても行っています。
心臓核医学検査は、緊急例以外はすべて予約制で、申し込みよりほぼ一ヶ月以内で受けることができます。
運動負荷・薬剤負荷の心筋シンチの場合、撮影は午前と午後の二回で午後三時には終了します。
胸部X線検査について
- 胸部単純X線検査とは?
胸部X線検査は、咳が出る、痰が出る、胸が痛い、息苦しいなどの胸部症状があるときに必ず行なわれる検査です。X線は人体を通り抜けますが、骨のように通り抜けにくいところがあるため、通り抜けたX線を画面に写すと濃淡ができ、体内の様子を知ることができます。
胸部X線検査は、X線検査の中で最も簡単な検査方法ですが、肺や心臓、肺の間にある縦隔などの病気について、様々な情報を得ることができますので、幅広く行なわれています。
- 胸部X線検査で何がわかるのか?
胸部X線検査で心臓が大きくなっている (心拡大)、肺が白くなっている(肺水腫)、胸に水がたまっている(胸水貯留)などを認める場合には心不全が疑われます。心臓や血管の影から弁膜症や、大動脈瘤などが指摘される場合もあります。肺の病気の診断にも有用で、肺がん、肺結核、肺炎などでは、異常が白い影として映ります。気胸、肺気腫などは病気のあるところの空気が多くなるので、黒く映ります。
- 胸部X線検査はどのような検査か?
立位での正面像と側面像、ときには側臥位(検査台に寝て横向き)の像を撮影します。撮影のときは息をしっかり止めないと写真がぶれるので注意が必要です。正面撮影では、胸側にフィルムを置き、背中側からX線を照射します。大きく息を吸い、しっかり止めたところで撮影します。
次に横を向き、同じように撮ります。側面像では、肺が心臓や横隔膜、助骨などと重なって、正面像では判定困難な変化を見つけることができます。なお、側臥位撮影は胸水が疑われるときに行ない、胸水のたまり具合がよく判定できます。
- 循環器疾患で、胸部単純X線検査が診断に大きく関与する疾患・病態
心不全 胸水貯留 肺高血圧 心嚢液貯留 各種先天性心疾患
収縮性心膜炎(石灰化を伴う)
- 胸部単純X線が診断に有用でない疾患
冠動脈疾患(急性心筋梗塞も含む) 高血圧 不整脈
- 胸部単純X線検査が時に有用になる疾患
急性肺塞栓 急性大動脈解離 胸部大動脈瘤
心電図・ホルター心電図検査について
- 心電図検査とは?
心臓が全身に血液を循環させるために収縮と拡張を繰り返すとき、微弱な活動電流が発生します。その電位を波形として記録し、その乱れから病気の兆候を読み取ろうとするのが心電図検査です。心臓の疾患に関する検査の中では比較的簡単に行えるものであることから、病気発見の第一の手がかりとしてよく用いられます。
一般的な心電図(安静時心電図)は安静状態で測定しますが、必要に応じて、運動時にとる負荷心電図や、24時間通常の生活中にとるホルター心電図などの検査も行なわれます。心臓病の発見や診断、病状の把握、治療効果の確認、薬の副作用の発見などに欠かせない検査です。電解質(カルシウムやカリウムなど)の異常もわかります。
- 運動負荷心電図とは?
エルゴメーターやトレッドミルといったスポーツジムでも見られる運動器具で運動時に心電図を記録します。
狭心症や無症候性心筋虚血を疑う場合
徐脈患者の治療方針決定
不整脈患者の予後や治療方針の決定
などに有用です。異常が認めあられる場合には、心臓カテーテル検査、経皮的冠動脈インターベンション、カテーテルアブレーション、ベースメーカー植え込みなどの治療や検査が必要となります。
- ホルター心電図とは?
動悸、意識消失、胸痛のある場合で、安静時心電図では、不整脈や狭心症を疑う検査結果が得られない場合に施行されます。不整脈や胸痛時に特異的な心電図が認められた場合には診断に有用です。24時間心電図を付けていただきます。検査当日はお風呂やシャワーは出来ません。その他、心不全の予後の判定や、抗不整脈薬の治療効果の判定にも有用です。
- 心電図が診断に大きく関与する疾患
各種不整脈 心肥大 急性および陳急性心筋梗塞 不安定狭心症
狭心症(負荷心電図) 電解質失調
心臓カテーテル検査
外来での検査の結果心臓に病気が存在すると考えられたとき、確定診断のために心臓カテーテル検査が必要になることがあります。
外来担当医と相談の上、循環器センター外来にて入院の申込をしていただきます。申込後、病状や混み具合により多少の変動はありますが、2、3週間待ちで入院となります。入院期間は通常3日から4日程度です。
検査は大腿動脈(足の付け根の血管)あるいは上腕動脈(腕の血管)等から局所麻酔(痛み止めの注射)をしてカテーテルという細いストローみたいな管を心臓まで挿入し、検査を行います。
局所麻酔が効いてきた後は血管の中は普通痛みをほとんど感じないため検査による痛みはほとんどありません(だから全身麻酔ではありません)。
この方法での検査(心臓カテーテル検査)には冠動脈造影や心室造影、圧計測、心拍出量計測、電気生理学的検査、心筋バイオプシー、血管造影などがあり、病状に応じて行われます。
なお、急性心筋梗塞など緊急を要するカテーテルについては24時間体制で別途対応致します。
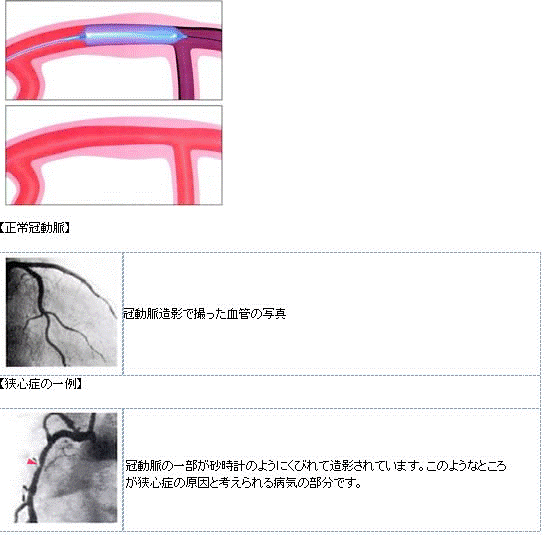
- 冠動脈造影検査
先ほどのカテーテルという管を使って心臓の筋肉に酸素を送って栄養をする血管(正式名称:冠動脈)に造影剤を注入し、レントゲンによって写真を撮る検査です。
いわゆる血管造影検査のことで、この方法は冠動脈に限らず、肝臓の血管や脳の血管に対しても行われています。
冠動脈の血の流れが悪くなると狭心症や心筋梗塞といった病気がおこってくるので、血管のどこが、どれだけ悪くなっているかを造影剤という薬で、血管の影絵をとって調べるわけです。
- その他
検査時間は約1~2時間ぐらいですが、検査後は動脈の止血のため約8時間程度の安静が必要です。
検査結果は実際の画像をご覧に入れながら退院前にご本人、ご家族に説明させていただき、紹介元の先生にも報告いたしますが、一部結果がでるのに時間がかかる項目もあり、原則として最終結果は症例検討会を経た後、退院後に外来で説明させていただきます。

 06-6771-6051
06-6771-6051